当新生儿皮肤和巩膜呈现异常黄染,且胆红素水平飙升至400μmol/L时,这标志着高胆红素血症已进入危险阶段,需要紧急干预。本文综合国际权威指南与临床实践,解析这一危急状况的科学应对策略。
一、疾病本质与风险警示
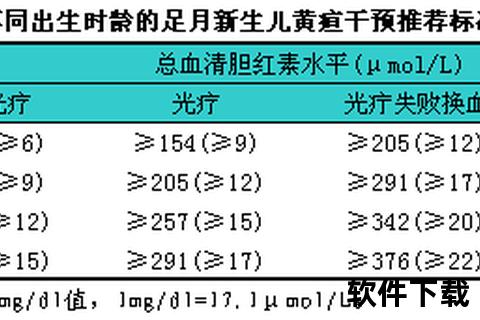
新生儿黄疸是因胆红素代谢异常引发的常见现象,但400μmol/L的血清总胆红素水平(TSB)远超生理性阈值(足月儿≤204μmol/L,早产儿≤255μmol/L),属于重度病理性黄疸。此时未结合胆红素可穿透血脑屏障,引发急性胆红素脑病,表现为嗜睡、拒奶、肌张力异常,甚至进展为永久性神经损伤。研究显示,未及时干预的严重高胆红素血症患儿中,约5%发生不可逆的核黄疸。
危险因素全景图
母体因素:O型血/Rh阴性血型、妊娠糖尿病、G6PD缺乏症家族史
新生儿因素:早产(胎龄<37周)、头颅血肿、ABO/Rh溶血、母乳喂养不足导致的肠肝循环增加
遗传代谢异常:UGT1A1基因突变相关的Gilbert综合征等遗传性疾病可能加剧黄疸
二、精准诊断流程
临床评估三步法
1. 症状分级:
轻度:面部黄染,TSB<250μmol/L
中度:躯干黄染,TSB 250-340μmol/L
重度:四肢/手足心黄染,TSB≥340μmol/L
2. 实验室鉴别:
必查项目:血清总胆红素、直接/间接胆红素比值、血常规、Coombs试验
辅助检查:肝功能、血型鉴定、感染标志物(CRP/血培养)
3. 神经功能监测:对出现尖叫、角弓反张的患儿需立即进行脑干听觉诱发电位(BAEP)评估
三、分级干预策略
1. 光疗:一线治疗的核心手段
强化光疗参数:采用波长460-490nm的窄谱蓝光,辐照度≥30μW/cm²,照射面积≥80%体表面积
操作要点:
持续光疗期间每小时翻身,确保皮肤均匀暴露
监测体温(避免>38℃)及液体摄入量(增加10-20%喂养量)
禁忌症:结合胆红素占比>20%时需谨慎
2. 换血疗法:危急时刻的终极手段
适应症包括:
TSB≥换血阈值(如足月儿≥425μmol/L)
光疗4-6小时胆红素下降幅度<17μmol/L/h
已出现神经系统症状
换血需采用双倍血容量(约160ml/kg),优先选择Rh阴性/O型洗涤红细胞
3. 辅助治疗增强疗效
静脉免疫球蛋白(IVIG):针对Rh/ABO溶血患儿,单次剂量1g/kg,可阻断溶血进程
白蛋白输注:每1g白蛋白可结合8.5mg胆红素,适用于低蛋白血症患儿
肠道菌群调节:益生菌(如双歧杆菌)可加速胆红素分解,降低TSB 10-15%
四、家庭护理与风险防范
居家观察指南
黄疸动态评估:每日在自然光线下观察黄染范围,使用经皮胆红素仪(TcB)辅助监测,但TcB>250μmol/L时需复查血清检测
喂养优化:
母乳喂养间隔≤3小时,24小时喂养次数≥8次
添加乳糖酶或适度水解奶粉可改善消化吸收
安全日光疗法:
选择9-10点或16-17点阳光,暴露四肢/背部皮肤
单次照射≤20分钟,眼罩/尿布遮盖敏感部位
高危预警信号
出现以下情况需立即急诊:
黄疸24小时内出现或持续超过14天
大便呈陶土色/尿液深黄
体温异常(<36℃或>37.5℃)伴精神萎靡
五、远期追踪与预防
出院后管理
光疗后48小时复查TSB,预防反弹现象
每3个月评估神经发育(DDST量表),重点关注听觉/运动功能
孕产期预防措施
血型不合孕妇孕28周注射抗D免疫球蛋白
G6PD缺乏症家族史者避免接触樟脑丸等氧化剂
新生儿高胆红素血症的管理需要医疗团队与家庭的紧密协作。通过早期识别风险、规范分级治疗和科学居家护理,可将严重并发症发生率降低至1%以下。记住:胆红素数值不是孤立的危险指标,结合临床表现的动态评估才是救治成功的关键。
相关文章:
文章已关闭评论!
